Nov 6, 2017 | Caso del mes
Caso del mes Octubre 2017
Descripción
Autores
- Dra. Jimena Angarita Beltrán. Servicio de Radiodiagnóstico, Complejo Hospitalario de Navarra (Pamplona) [email protected]
- Dra. Teresa Cabada Giadas. Servicio de Radiodiagnóstico, Complejo Hospitalario de Navarra (Pamplona) [email protected]
Historia Clínica
- Varón de 67 años sin AP de interés. Consulta por diplopía binocular, disartria y marcha inestable. TC urgencias normal. Se realiza RM, se inicia Metilprednisolona. Tras empeoramiento clínico se realiza nueva RM. El paciente fallece a los 15 días de la 2º RM.
Leyendas

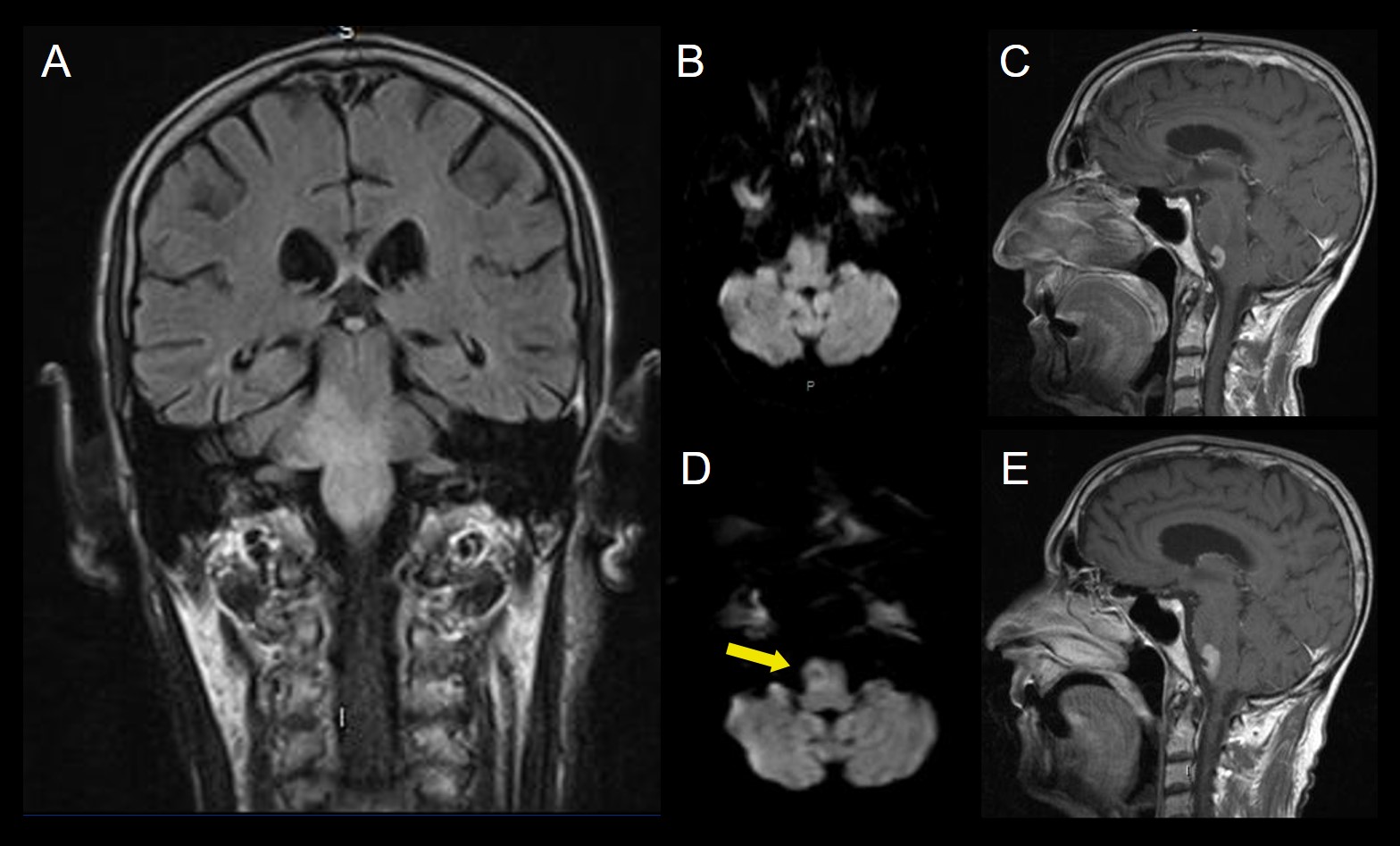
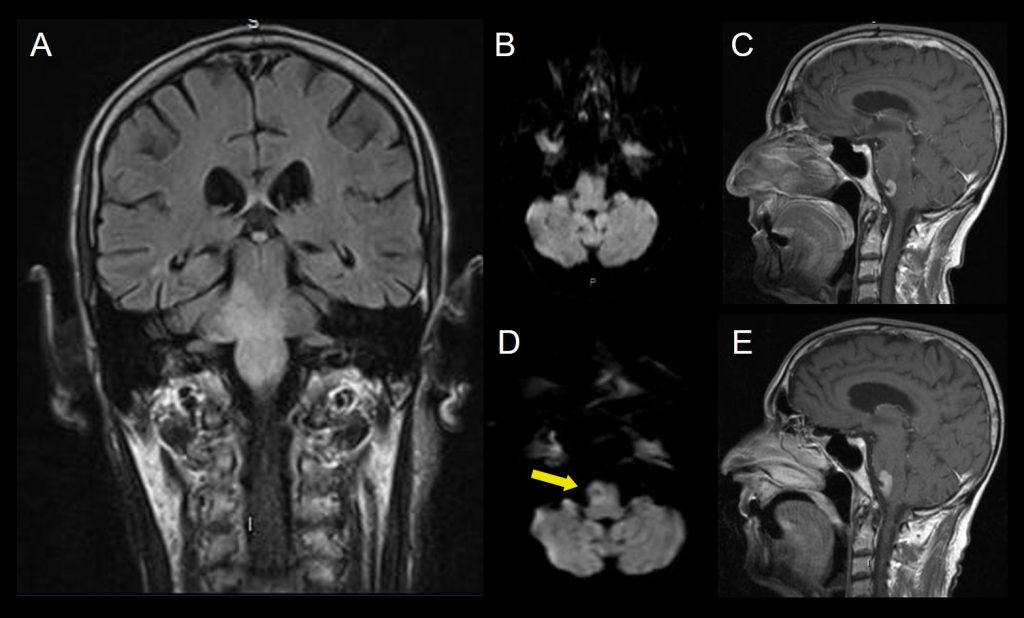
A. FLAIR coronal
B.Difusión axial. Alteración de señal bulbo protuberancial de predominio del lado derecho, que se extiende al pedúnculo cerebeloso, sin restricción a la difusión.
C. T1+Gd sagital. Foco de realce bulbar anterolateral derecho.
25 días después se realiza nueva RM que muestra
D. Difusión axial. Restricción a la difusión en las lesiones bulbo protuberanciales (flecha amarilla).
E. T1+Gd sagital. Mayor realce en las secuencias con contraste.
Diagnóstico
Diagnóstico Radiológico:
Linfoma difuso de células grandes B, primario del sistema nervioso central.
RESUMEN:
Linfoma no-hodgkiniano con origen en el sistema nervioso central, desarrollado generalmente a partir de células B. Representan alrededor del 4% de todos los tumores cerebrales primarios. Su prevalencia esta en aumento por el mayor numero de pacientes inmunodeprimidos y el crecimiento de la esperanza de vida. Es frecuente que se presenten con deterioro cognitivo y cefalea, aunque pueden presentar deficits neurológicos o crisis. En el TC se pueden ver lesiones únicas o múltiples, bien delimitadas, generalmente hiperdensas. En la RM se objetivan como lesiones iso/hipointensas en T1 y T2, puediendo ser hiperintensas en FLAIR. Presentan restricción a la difusión hasta en el 90% de los casos. Realzan intesamente tras la administración de gadolinio, diferenciando el centro de la lesión sólida del edema adyacente. El principal diagnóstico diferencial se debe hacer con las metástasis y los glioblastomas. El estudio de perfusión ayudaría a diferenciar entre estas 3 patologías.
Tratamiento: Los corticoides son citolíticos para el LPSNC y pueden causar una respuesta parcial o total en el 40% de los pacientes no inmunodeprimidos, aunque es de corta duración y no tiene efecto curativo. La combinación de quimioterapia y radioterapia se considera actualmente el mejor sistema de tratamiento.
BIBLIOGRAFÍA:
- Prakkamakul, Supada. MRI Patterns of Isolated Lesions in the Medulla Oblongata. JOURNAL OF NEUROIMAGING. [Epub ahead of print]
- M. Gelabert-González. Linfomas primarios del sistema nervioso central. Neurología. 2013;28(5):283-293
Sep 28, 2017 | Comunicados Junta Directiva
Estimados amigos, os presentamos a la candidatura para la convocatoria de elecciones a la Junta directiva de la SENR.
Propuesta a la junta directiva:
Presidente: Ana Ramos.
Vicepresidente: Núria Bargalló.
Secretario: Federico Ballenilla.
Vicesecretario: Juan Álvarez Linera.
Tesorero: Antoni Rovira.
Vocal de Formación: Antonio López-Rueda
Vocal de Intervencionismo: Andrés González Mandly
Vocal Comité científico: Beatriz Brea
Vocal de relaciones internacionales: Alberto Cabrera.
Programa de Objetivos:
Estimados compañeros, es nuestra intención presentar nuestra candidatura a la junta directiva de nuestra sociedad para seguir el caino que hemos realizado durente estos tres años.
La pasada legislatura nuestros objetivos estuvieron centrados en el cambio de la página web que ha supuesto un gran ahorro a la sociedad permitiendo aumentar el número de becas y premios que la sociedad otorga a sus miembros, tanto para fomentar la investigación y desarrollo de publicaciones, como para facilitar la asistencia a los cursos y reuniones que nuestra sociedad organiza. Asimismo, estos tres años, nos hemos centrado en promover la acreditación de centros de diagnóstico e intervencionismo con una muy buena respuesta por parte de todos los centros. Además, se ha conseguido mantener una alta afluencia de participantes en las actividades que nuestra sociedad organiza: cursos y reuniones, a pesar de la coyuntura económica actual.
Es intención de la junta directiva prorrogar tres años más su andadura proponiendo como objetivo principal, fomentar la actualización, el desarrollo y la actividad de los grupos de trabajo que, en el momento actual, se encuentran en estado estacionario. Para ello actualizaremos estos grupos, los potenciaremos, y exploraremos la herramientas de comunicación que nos aporta la nueva web. La potenciación de los grupos de trabajo, es de esperar que nos aporte la actualización de las guías de trabajo y del plan de formación en Neurorradiología, así como anime a más centros a conseguir la acreditación y nos proporcione herramientas útiles para nuestro día a día.
Agradecemos la confianza que pusisteís en nosotros la pasada legislatura y esperamos contad con vuestra confianza para poder seguir el trabajo realizado durante 3 años más.
En nombre de la junta directiva de la SENR.
Ana Ramos González
Federico Ballenilla Marco
Sep 19, 2017 | Caso del mes
Caso del mes Septiembre 2017
Descripción
Autores
- Dra. Tania Rocha Íñigo. Radiodiagnóstico, Hospital Universitario Virgen del Rocío (Sevilla), [email protected]
- Dr. Luis Quintana Barriga. Radiodiagnóstico, Hospital Universitario Virgen del Rocío (Sevilla), [email protected]
- Dra. Pilar Piñero Radiodiagnóstico, Hospital Universitario Virgen del Rocío (Sevilla)
Historia Clínica
Leyendas

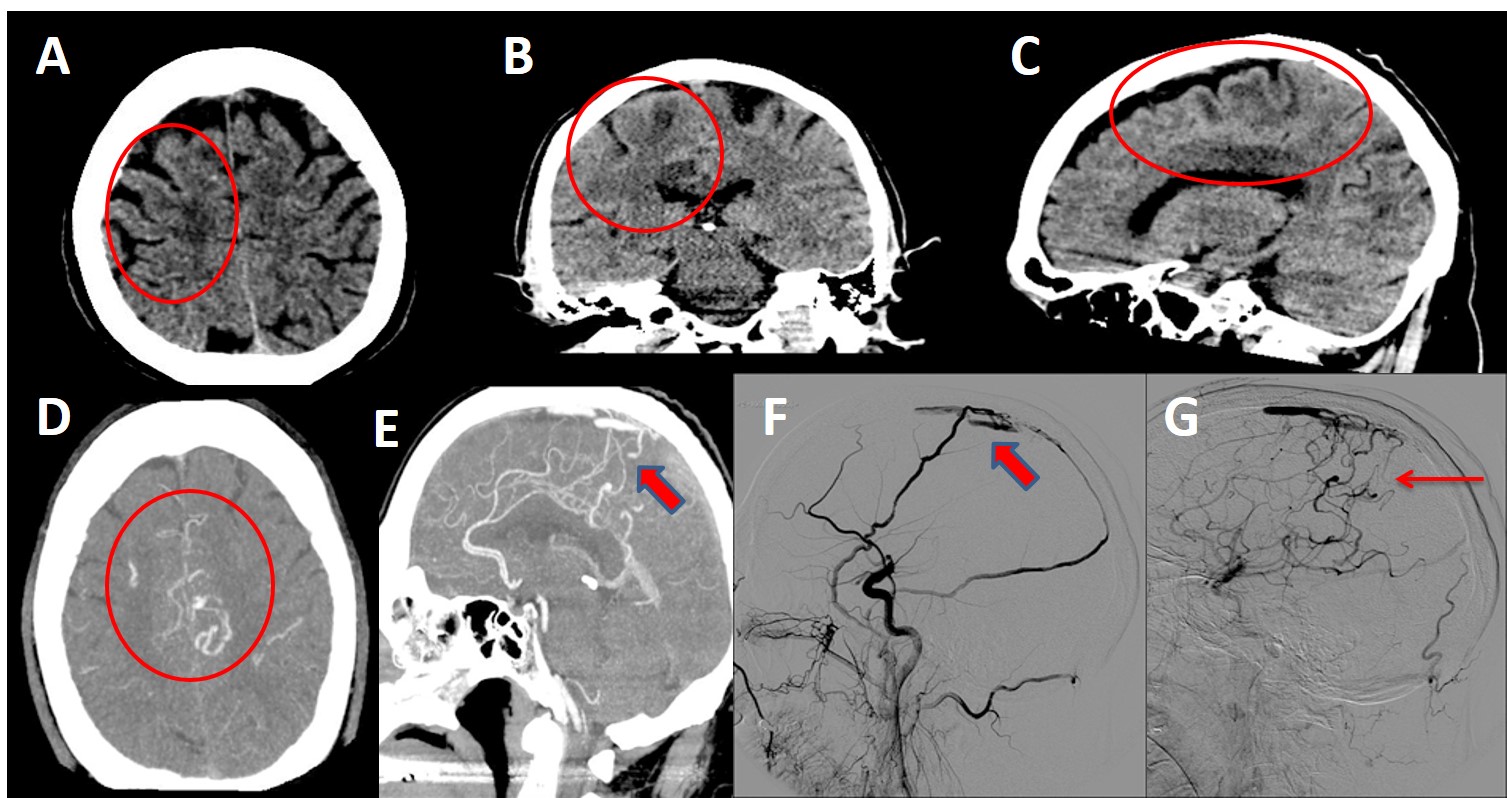
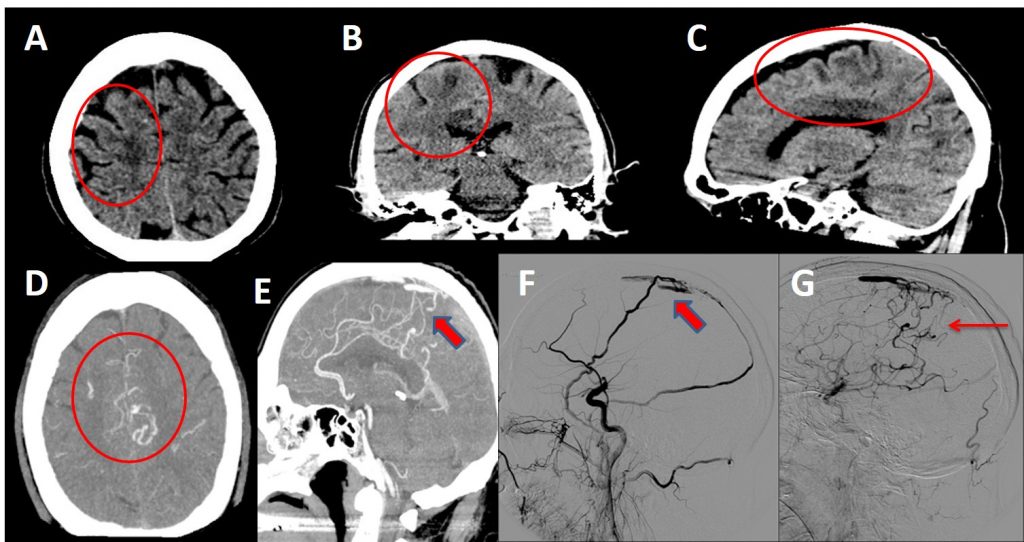
A-B-C. Cortes axial, coronal y sagital de TC craneal sin contraste donde se visualizan áreas de hipodensidad con patrón vasogénico en sustancia blanca subcortical de la circunvolución del cíngulo y frontal superior derechas, así como estructuras vasculares serpiginosas hiperdensas en los surcos adyacentes.
D-E. ANGIOTC arterial donde se observa una abundancia de vasos arteriales piales de pequeño calibre en los surcos de ambas regiones perirolándicas. Relleno precoz de algunas de las venas corticales de drenaje del vértex y parasagitales, que abocan y rellenan precozmente el tercio medio del seno sagital superior.
F-G. Arteriografía selectiva de ACC derecha donde se observan ramas frontal y parietal de arteria meníngea media derecha comunicando con tercio medio del seno sagital superior, produciendo su relleno precoz a dicho nivel, con drenaje a venas corticales dilatadas y ectásicas.
Diagnóstico
Diagnóstico Radiológico:
Fístula arteriovenosa dural tipo IV de Cognard
RESUMEN:
Las FAVD intracraneales son comunicaciones anómalas de alto flujo entre arterias durales y venas o senos venosos, que asientan entre las hojas de la duramadre y suponen el 10-15% de todas las malformaciones intracraneales. En el adulto se consideran lesiones adquiridas, no muestran preferencia por ningún sexo y rara vez son múltiples.
Los síntomas con los que se puede presentar se dividen en benignos (cefalea, crisis epiléptica, tinnitus, afectación de pares craneales) y malignos (hemorragias, déficit neurológico no hemorrágico distinto de pares craneales, demencia, papiledema, encefalopatía difusa). Estos últimos están en clara relación con un patrón de drenaje venoso cortical, y exige un diagnóstico y tratamiento precoces.
La TC es la técnica de imagen inicial para enfocar un primer diagnóstico diferencial. Presenta baja sensibilidad, aunque existen algunos signos que podrían sugerir una FAVD como son las hemorragias, infartos venosos, el edema cerebral focal, asimetrías/trombosis de senos durales, engrosamiento de senos/venas de drenaje, etc. La RM podría ayudar en el diagnóstico observando vacíos de flujo en los surcos corticales sin evidencia de un nido intermediario. La arteriografía es la prueba gold estándar para establecer el diagnóstico definitivo, la clasificación y la posibilidad de tratamiento endovascular.
El tratamiento de primera elección es el endovascular, siendo el objetivo la oclusión completa de la FAVD, quedando relegada la indicación quirúrgica cuando este tratamiento resulte imposible o bien cuando la angioarquitectura sea muy compleja.
El diagnóstico diferencial principal de esta patología incluye el episodio isquémico agudo, MAV y la trombosis o estenosis de seno dural.
BIBLIOGRAFÍA:
- Kuwayama N. Classification and diagnosis of intracranial dural arteriovenous fistulas. Brain Nerve.2008;60:887-95
- Gandhi D. Intracranial dural arteriovenous fistulas: Classification, imaging findings, and treatment. AJNR Am J Neuroradiol. 2012;33;1007–13.
- Igor Paredes et al. Fístulas durales arteriovenosas intracraneales. Experiencia con 81 casos y revisión de la literatura. Neurocirugía. 2013;24:141-51
Sep 19, 2017 | Caso del mes
Descripción
Autores
- Dr. Gerardo Ayala Calvo. Servicio de Radiodiagnóstico, Sección de Neurorradiología Hospital Universitario 12 de Octubre, Madrid, [email protected].
- Dra. Laura Koren Fernández. Servicio de Radiodiagnóstico, Sección de Neurorradiología Hospital Universitario 12 de Octubre, Madrid.
- Dra. Elena Salvador Álvarez. Servicio de Radiodiagnóstico, Sección de Neurorradiología Hospital Universitario 12 de Octubre, Madrid.
Historia Clínica
-
Mujer de 26 años receptora de trasplante intestino-riñón por síndrome hemolítico urémico (SHU) y linfangiectasia intestinal. Presenta diplopía, parálisis facial bilateral, debilidad en miembro inferior izquierdo y ataxia. Un año antes recibió eculizumab para prevenir una recidiva del SHU.
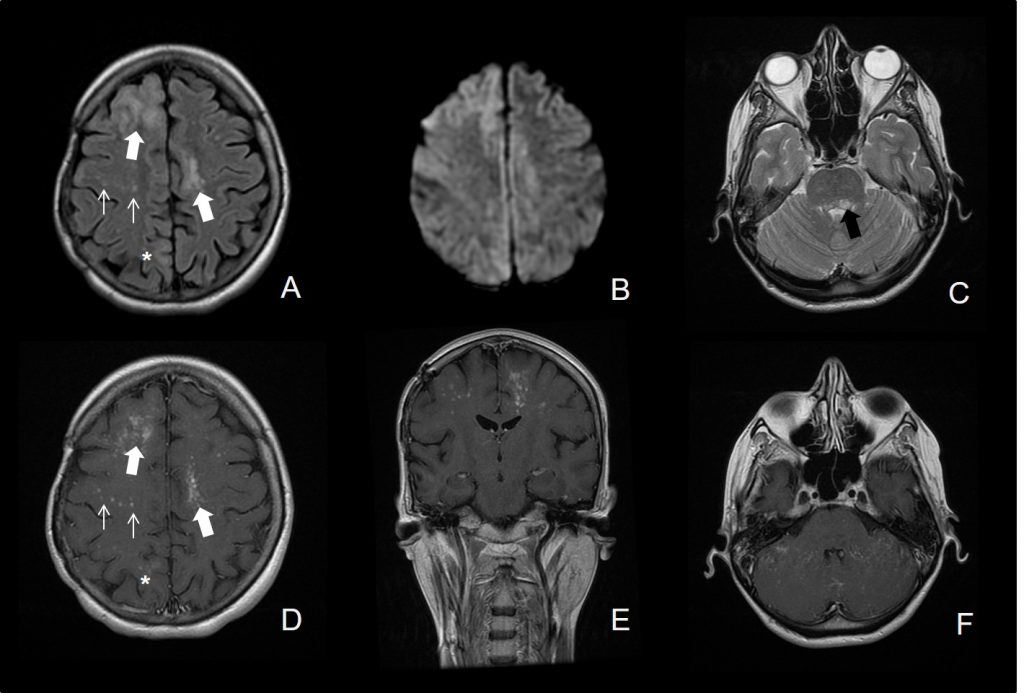
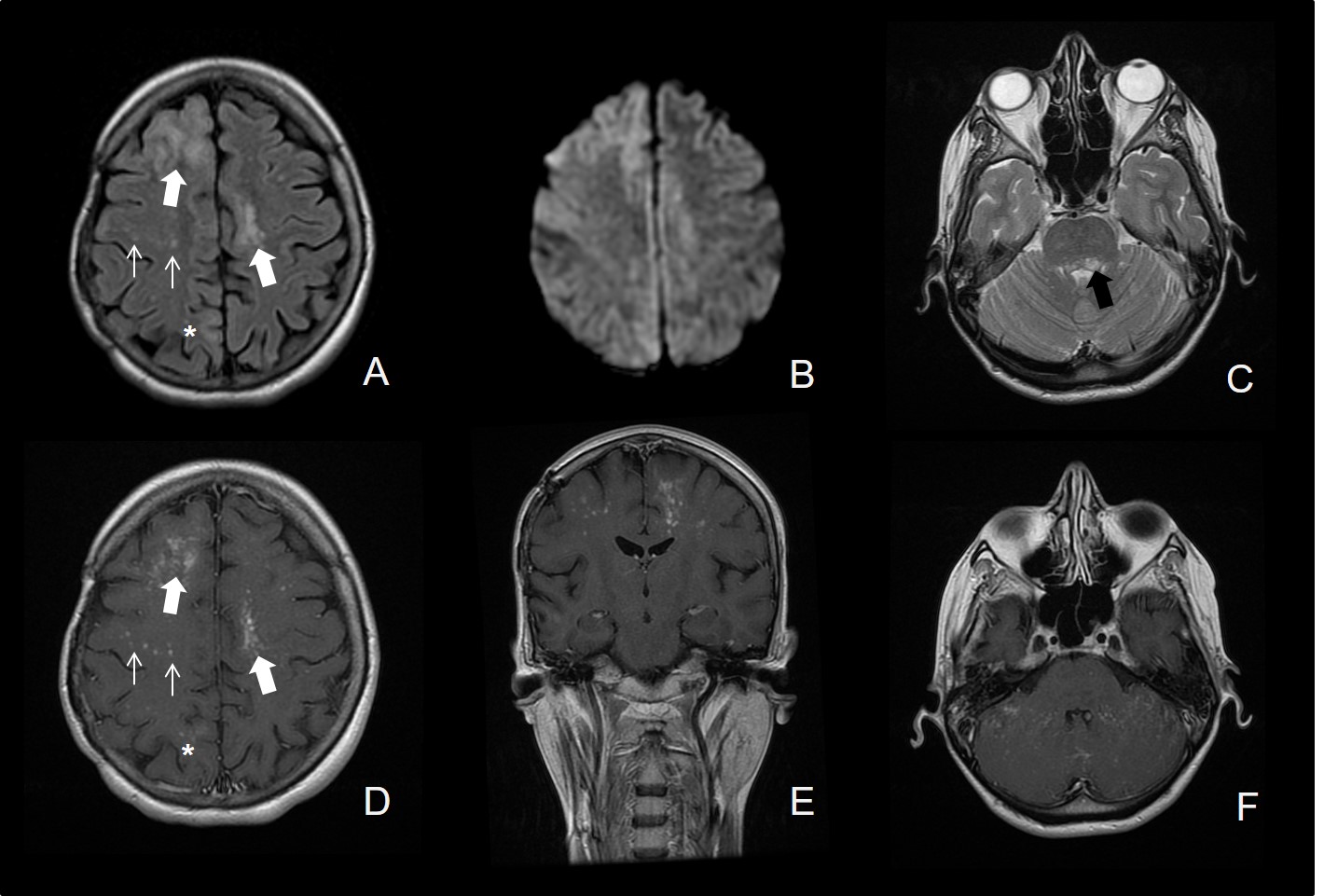
Leyendas

A) Axial FLAIR: Lesiones hiperintensas multifocales en sustancia blanca subcortical frontal derecha, frontal parasagital izquierda (flechas gruesas blancas) y más sutil parietal parasagital posterior derecha (asterisco). Lesiones hiperintensas puntiformes en sustancia blanca del centro semioval derecho (flechas blancas).
B) Difusión (b=1000): Existe moderada restricción que afecta preferentemente al margen periférico de las lesiones de mayor tamaño.
C) Axial T2: Existe también una lesión hiperintensa que asienta en el margen dorsal de la protuberancia, más evidente en la vertiente izquierda (flecha negra gruesa).
D-F) Secuencias T1 postcontraste: Las lesiones presentan captación de contraste, mal definida, ocasionalmente en forma de realce focal puntiforme en la sustancia blanca del centro semioval derecho. La lesión protuberancial izquierda no asocia captación de contraste.
Diagnóstico
Diagnóstico Radiológico:
LEUCOENCEFALOPATÍA MULTIFOCAL PROGRESIVA ASOCIADA A ECULIZUMAB
RESUMEN:
•La leucoencefalopatía multifocal progresiva (LMP) es una enfermedad desmielinizante por reactivación del polyomavirus John Cunningham (JC). En 2005 se describió su asociación con natalizumab y posteriormente se ha descrito también con otros anticuerpos monoclonales y fármacos inmunosupresores. El virus JC infecta a más del 50% de los adultos pero prácticamente todos los casos de LMP ocurren en pacientes inmunodeprimidos.
• Entre las manifestaciones clínicas más frecuentes están la debilidad motora, trastornos de la marcha, déficits visuales, alteraciones del lenguaje y ataxia, describiéndose alteraciones cognitivas en el 30-50% de los casos.
• En RM aparece como lesiones de sustancia blanca sin efecto de masa, a menudo subcorticales, hipointensas en T1 e hiperintensas en T2/FLAIR, que no muestran restricción en la zona central, pero pueden mostrarla en el margen periférico coincidente el frente activo. Asocian realce con contraste en un 15% de los casos asociados a VIH y en hasta un 40% de los casos asociados a natalizumab, en el momento del diagnóstico.
• En este caso el diagnóstico diferencial debería incluir la meningoencefalitis criptocócica, el linfoma, las vasculitis y la granulomatosis linfomatoide.
• El diagnóstico de LMP se establece mediante criterios clínicos o radiológicos asociados a la demostración del virus en el LCR, o menos frecuentemente, mediante biopsia cerebral.
• No se dispone de un fármaco específico contra el virus JC. En casos de enfermedad autoinmune o período post-trasplante, se debe valorar la suspensión del tratamiento inmunosupresor, teniendo en cuenta que puede determinar un rebrote de la enfermedad autoinmune o un rechazo al injerto.
BIBLIOGRAFÍA:
- Kleinschmidt-DeMasters BK, Tyler KL. Progressive multifocal leukoencephalopathy complicating treatment with natalizumab and interferon beta-Ia for multiple sclerosis. N Engl J Med 2005;353:369-74.
- Tan CS, Koralnik IJ. Progressive multifocal leukoencephalopathy and other disorders caused by JC virus: clinical features and pathogenesis. Lancet Neurol 2010;9:425-437.
- Lima MA. Progressive multifocal leukoencephalopathy: new concepts. Arq Neuropsiquiatr 2013;71(9-B):699-702
Sep 19, 2017 | Caso del mes
Descripción
Autores
- Dr. Luis Quintana Barriga. Radiodiagnóstico, Hospital Universitario Virgen del Rocío (Sevilla), [email protected].
- Dra. Tania Rocha Íñigo. Radiodiagnóstico, Hospital Universitario Virgen del Rocío (Sevilla), [email protected]
- Dra. Pilar Piñero Radiodiagnóstico, Hospital Universitario Virgen del Rocío (Sevilla)
Historia Clínica
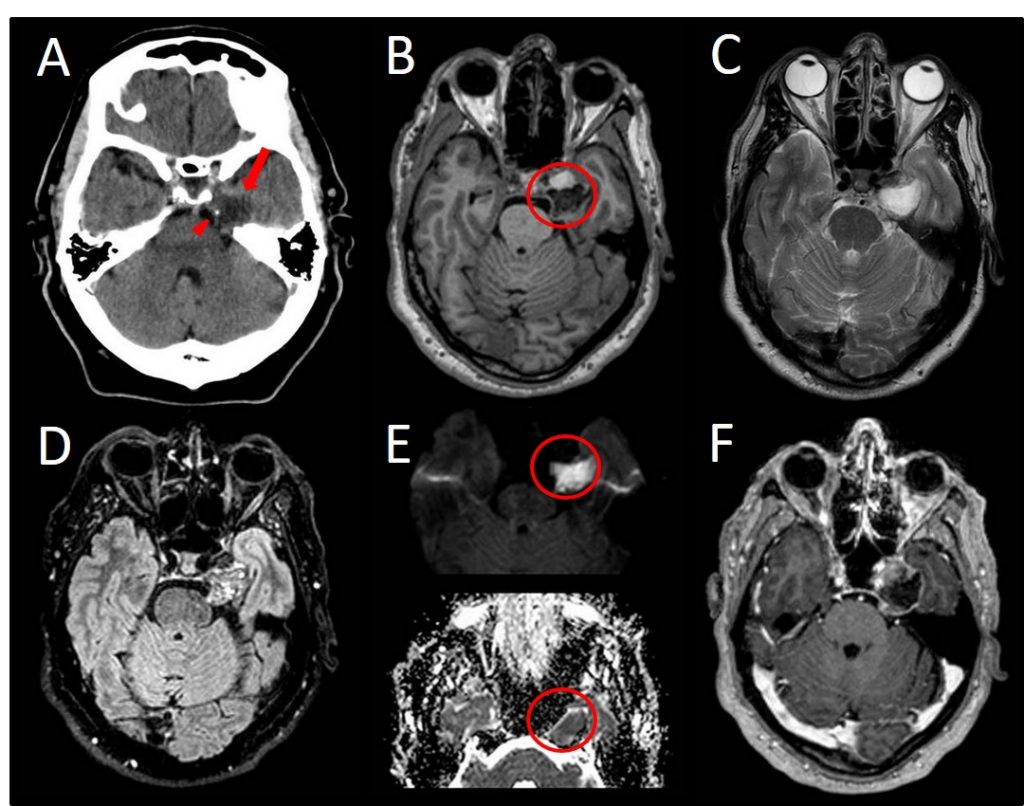
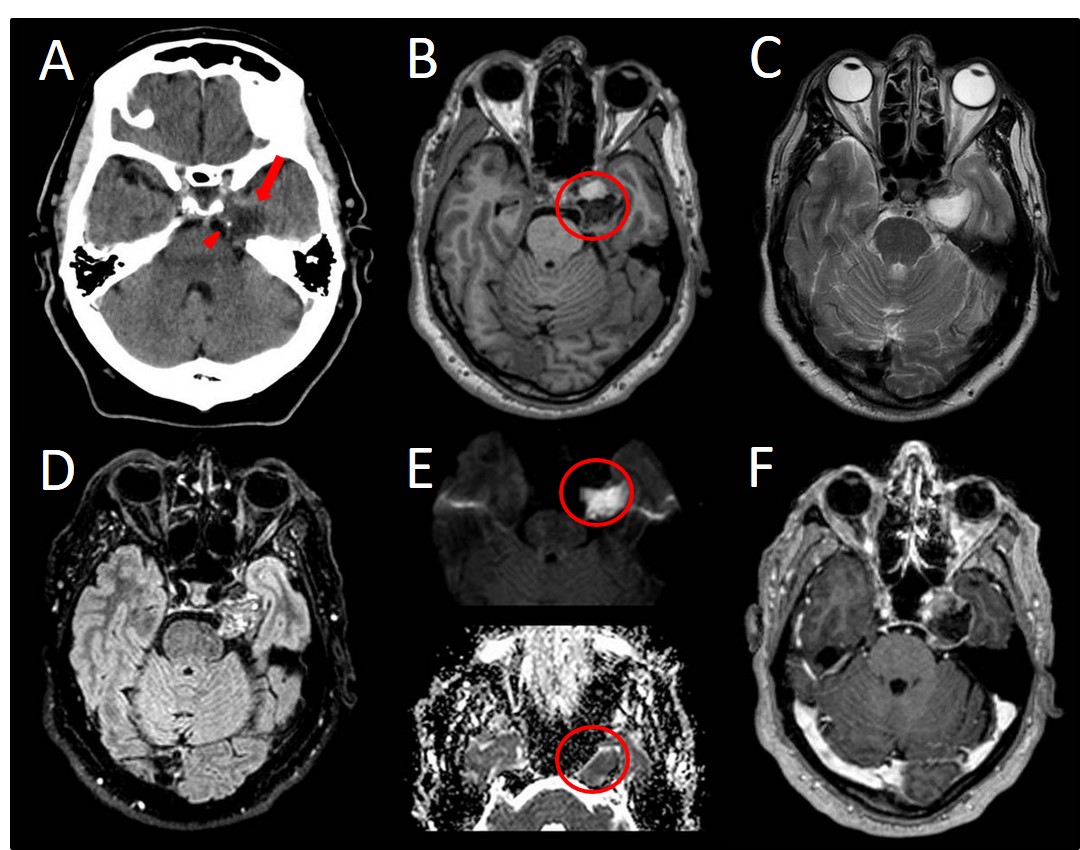
Leyendas

A.- TC sin contraste, lesión hipodensa paraselar izquierda, de bordes bien definidos (flecha) con microcalcificaciones (cabeza de flecha).
B.- T1, lesión extraaxial de señal interna heterogénea, en seno cavernoso-cavum de Meckel izquierdo. Bien definida, íntimamente relacionada con porción cisternal del trigémino y que ejerce efecto masa sobre circunvolución parahipocampal izquierda sin comportamiento infiltrativo.
C.- T2, lesión hiperintensa con polo anterior de menor intensidad.
D.- FLAIR intensidad de señal heterogénea y polo anterior hipointenso.
E.- DIFUSIÓN y mapa ADC, existe una fuerte restricción a la difusión del polo posterior.
F.- CONTRASTE, la ligera captación de contraste periférica circunferencial.
Diagnóstico
Diagnóstico Radiológico:
QUISTE EPIDERMOIDE DEL SENO CAVERNOSO
RESUMEN:
Los quistes epidermoides representan el 1% de los tumores intracraneales primarios y se encuentran con mayor frecuencia en el ángulo pontocerebeloso (40-50%), siendo la cisterna supraselar la 3ª localización en frecuencia aunque la afectación del seno cavernoso es aun más rara.
Generalmente asintomáticos pero como consecuencia del efecto masa pueden cursar con cefalea (síntoma más frecuente), déficits de pares craneales, crisis convulsivas y en el caso de rotura provocar un cuadro de meningitis granulomatosa.
En la TC se presentan como una masa de bordes bien definidos de densidad similar al LCR y que no realzan con el contraste, pudiendo encontrar calcificaciones hasta en el 25%.
En RM se presentan como lesiones:
– Isointensas o ligeramente hiperintensas en T1 y T2
– Realce heterogéneo en FLAIR
– Restringen fuertemente la difusión.
– No realzan con el contraste o lo hacen mínimamente en anillo en un 25% de casos.
Puede plantearse diagnóstico diferencial :
– Quistes aracnoideos, isointensos en todas las secuencias y no restringen la difusión.
– Quistes dermoides, que tienen densidad grasa en la TC.
– Neoplasias quísticas, que generalmente realzan.
– Neurocistercosis, habitualmente realza y presentan edema o gliosis periferica.
Su tratamiento es la exéresis completa incluyendo la cápsula para evitar la recidiva.
BIBLIOGRAFÍA:
- Osborn AG. Intracranial cysts: radiologic-pathologic correlation and imaging approach. Radiology. 2006;239 (3): 650-64.
- Gharabaghi. Surgical Neurology. Epidermoid cysts of the cavernous sinus. Volume 64 , Issue 5 , 428 – 433.
- Chen CY. Intracranial epidermoid cyst with hemorrhage: MR imaging findings. AJNR Am J Neuroradiol. 2006;27 (2): 427-9









